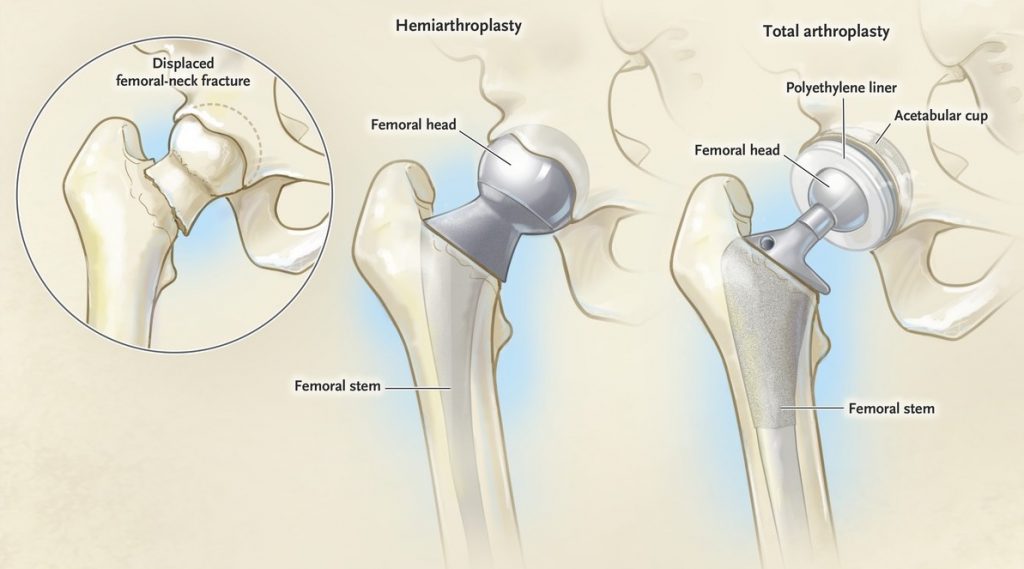
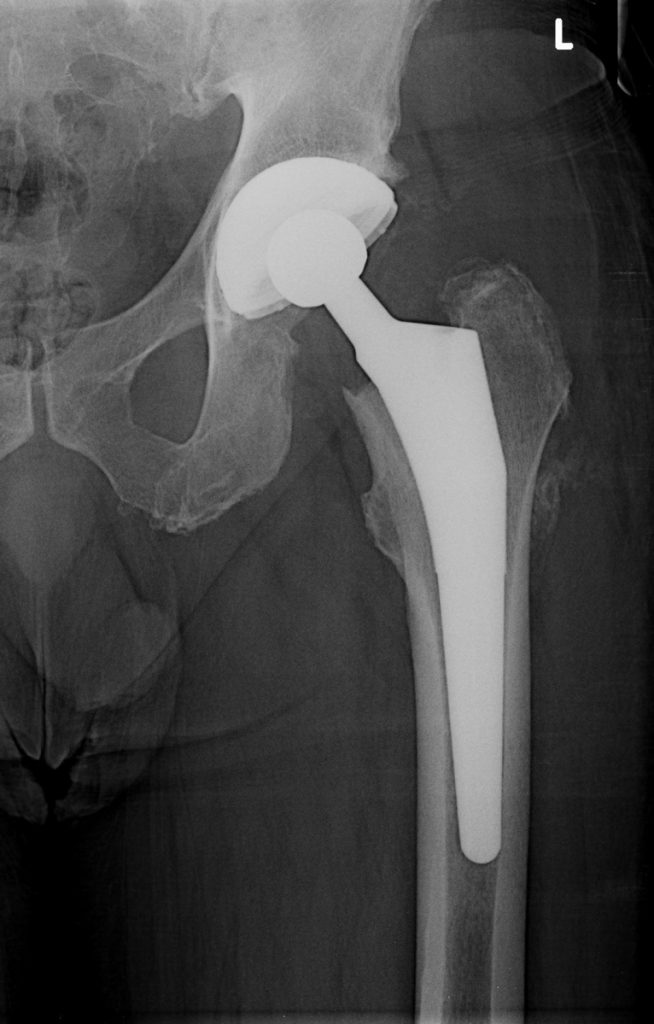
Тотальное эндопротезирование тазобедренного сустава – хирургическая процедура, в ходе которой повреждённые поверхности, образующие тазобедренный сустав (ТБС), заменяются протезами. Впервые эта операция была осуществлена в 60-х годах прошлого века и на данный момент считается одной из самых успешных операций последних десятилетий. В одной из статей 2007 года, опубликованной в журнале «The Lancet», она была названа «операцией века» ввиду её превосходных результатов. Согласно руководству по протезированию ТБС в больницах третичного ухода в Южной Африке, 90–95 % всех протезов ТБС будут пригодны к использованию после 10–15 лет эксплуатации. В процессе протезирования головку бедренной кости заменяют искусственной головкой, снабжённой штифтом, и затем вставляют её в вертлужную впадину. Также возможна частичная замена в случае переломов шейки бедра (в основном смещённых), при которой протезируют всю бедренную кость, за исключением головки. За последние десятилетия были достигнуты значительные успехи в изучении особенностей ТБС, однако, при рассмотрении возможности проведения подобных операций стоит учитывать возраст пациента, его заболевания, возможную дисфункцию ТБС, уровень физической активности и характеристики переломов.
Друзья, у нас есть замечательный видеокурс для пациентов, которые хотят восстановиться после эндопротезирования тазобедренного сустава. Подробности по ссылке: https://fizlabrus.ru/online-courses/videokurs-jendoprotezirovanie-tbs-dlja-pacientov/
Клинически значимая анатомия
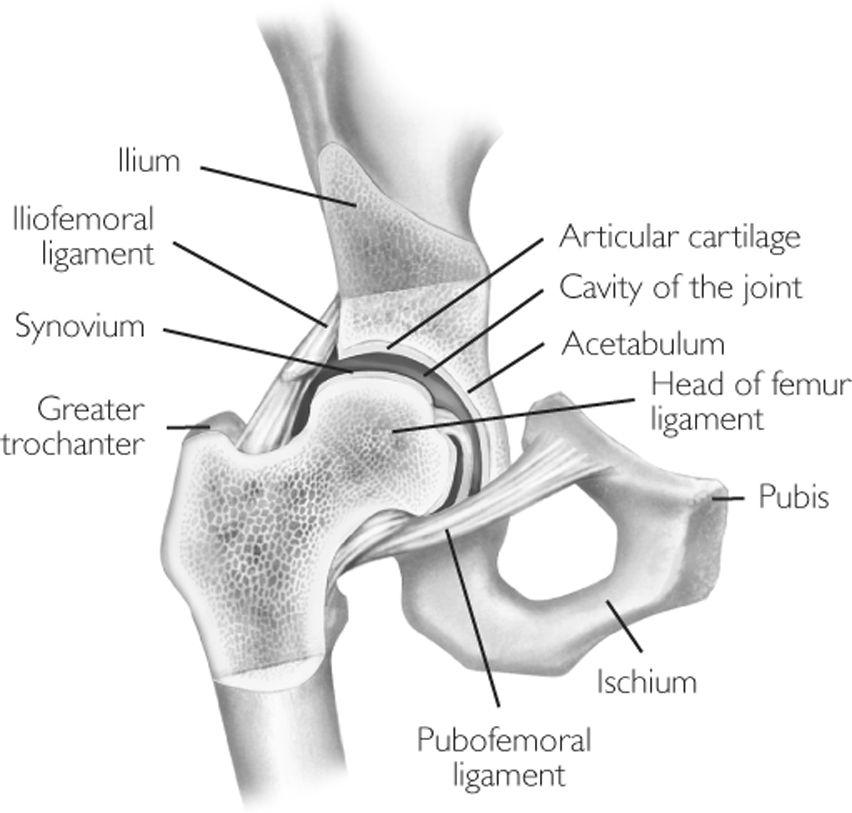
ТБС представляет собой сустав типа «шар в гнезде». Это означает, что головка бедренной кости, являющаяся «шаром», находится внутри вертлужной впадины – «гнезда». Такое соединение бедренной кости и таза позволяет совершать многоосевые движения бедром. Вертлужная впадина имеет форму чашки, внутри которой головка кости вращается с достаточно большой степенью свободы. Головка охватывается вертлужной впадиной за пределами ее максимального диаметра. Головка и внутренняя поверхность впадины покрыты тонким слоем хрящевой ткани. После полного изнашивания или повреждения этого слоя (возникающих обычно при артрите) поверхности костей приобретают высокую чувствительность к трению, что приводит к боли, снижению подвижности и возможному укорачиванию больной ноги. Замена этих поверхностей и нацелена на устранение болевых ощущений и малоподвижности, а также на возвращение пациенту способности вести активную жизнь без физического дискомфорта.
Эпидемиология/Этиология
Тотальное эндопротезирование ТБС – это часто проводимая операция. Несмотря на то, что она выполняется в выборочных случаях, к ней прибегают также при переломах бедра (чаще всего смещённых переломах шейки), вызванных травмой (например, при падении) или другими патологическими процессами. Нередко остеопороз и остеомаляция являются причинами переломов бедра у пожилых людей. Среди этой группы населения распространённым дегенеративным процессом выступает также артрит в наиболее часто встречающейся форме – остеоартрите. Ввиду больших успехов, достигаемых при восстановлении функциональности и мобильности страдающих остеоартритом, процедура полной замены ТБС стала общепринятым методом лечения повреждений бедра. Она применяется и для лечения ювенильного ревматоидного артрита, но только в том случае, если другие методы безрезультатны.
Клиническая картина
Перелом шейки бедра: Пациент часто не может ходить, имеет жалобы на ноющую боль в колене, бедре, паху, спине или ягодице, испытывает трудности при переносе тяжёлых предметов. Повреждённая бедренная кость представлена на рентгеновском снимке ниже.
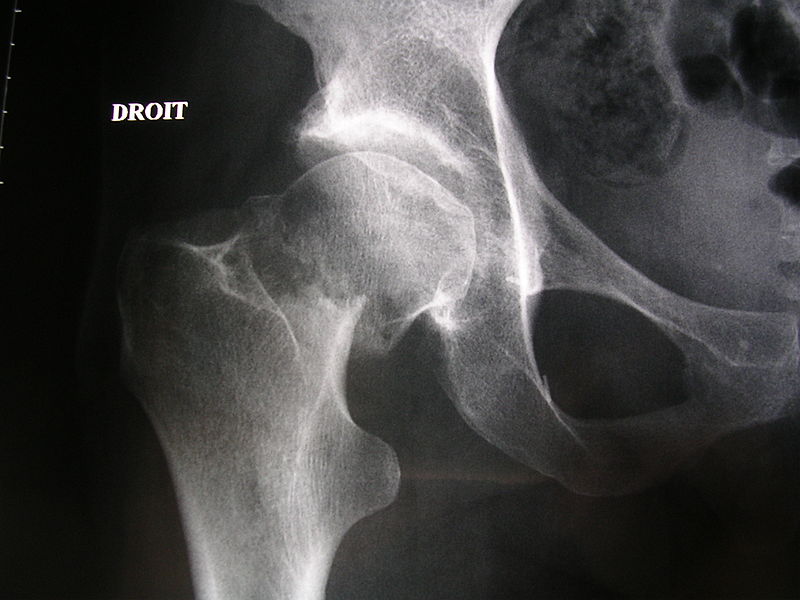
Остеоартрит: Ощущаемый или слышимый хруст при движении, неспособность занять анатомически нейтральное положение. Часто сопутствует боль и/или ограниченность при движении. Рентгенологические исследования обычно свидетельствуют об уменьшении суставного пространства, субхондральном склерозе, образованию кист и появлению остеофитов.
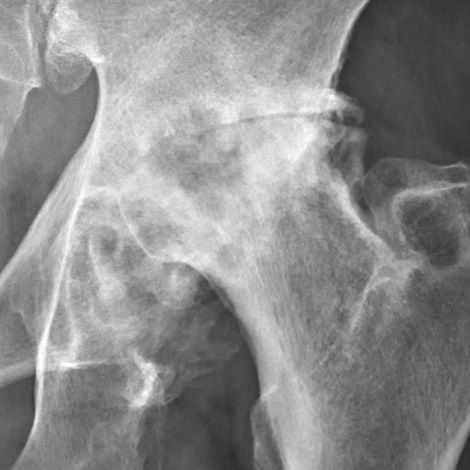
Ревматоидный артрит: Движение ТБС затруднено и сопряжено с болевыми ощущениями, после отдыха скованность в движениях и боль появляются вновь.
Аваскулярный некроз: Симптомы аналогичны таковым при остеоартрите, также ощущается боль в колене.
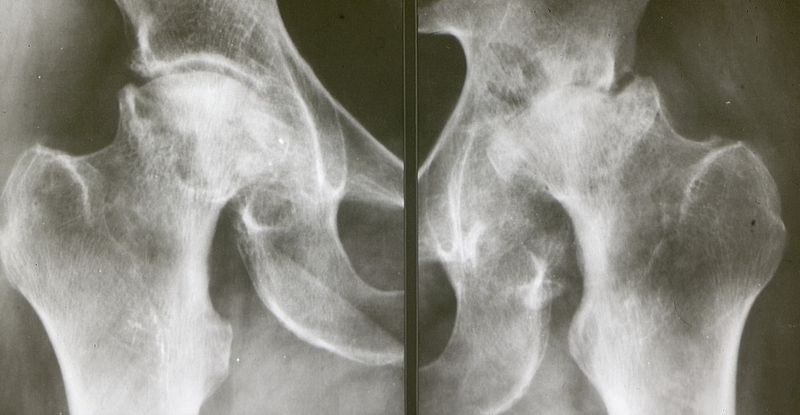
Показания к проведению операции
Боль и потеря подвижности – наиболее частые жалобы пациентов, нуждающихся в тотальном протезировании ТБС. В тяжёлых случаях, несмотря на проведение консервативного лечения, стойкий болевой синдром, ограниченная амплитуда движений и ночные боли всё ещё имеют место. Предшествующие проблемы с ТБС являются значимым признаком необходимости тотального эндопротезирования ТБС. Полная замена ТБС будет хорошим решением при возникновении трудностей с фиксацией при переломе шейки бедра, в частности, когда суставной хрящ вертлужной впадины полностью изношен.
Переломы шейки бедра, вызванные такими фоновыми патологиями, как болезнь Педжета у пожилых пациентов, обычно лечатся полной заменой ТБС. Если пациент страдает от быстро прогрессирующих тяжёлых заболеваний ТБС, рентгеновские снимки покажут значительное разрушение головки бедренной кости или ветви лобковой кости, что указывает на необходимость выбора единственно возможного здесь решения – полной замены ТБС.
Перед назначением полной замены ТБС важно принять во внимание возраст пациента, его физическую активность, ожидания от операции и диагноз, определённый на основании рентгенологического исследования. Именно хирург совместно с пациентом решает, является ли замена ТБС лучшим решением. Для оценки необходимости замены ТБС могут быть использованы различные рейтинги определения приоритетности проведения процедуры (например, Национальная система оценки клинической приоритетности Новой Зеландии). Этот метод часто применяется для определения срочности и ожидаемых результатов процедуры в тех медицинских центрах, где ввиду ограниченности ресурсов пациенты вынуждены находиться в очереди на операцию.
Общераспространённые показания к операции:
- Остеоартрит.
- Посттравматический артрит.
- Ревматоидный артрит (включая ювенильный ревматоидный артрит).
- Аваскулярный некроз.
- Неудача при фиксации переломов ТБС.
- Врождённый вывих бедра и дисплазия.
Противопоказания к проведению операции
Абсолютные противопоказания
- Прогрессирующая инфекция в суставе, если не проводится повторная операция в виде немедленной замены или интервальной процедуры.
- Системная инфекция или сепсис.
- Нейрогенная артропатия.
- Злокачественные опухоли, препятствующие надёжной фиксации компонентов.
Относительные противопоказания
- Локализованные инфекции, в частности, в области грудной клетки и мочевого пузыря, кожные инфекции.
- Отсутствие или относительная недостаточность отводящей мускулатуры.
- Прогрессирующие неврологические расстройства.
- Любые патологические процессы, быстро разрушающие кость.
- Необходимые пациенту стоматологические или урологические процедуры, в частности, трансуретральная резекция, должны быть проведены до полной замены ТБС.
Диагностика
Диагностирование пациентов, нуждающихся в тотальном эндопротезировании ТБС, проводится в основном на основании имеющихся симптомов. Боль, снижение амплитуды движений и нарушение функции встречаются наиболее часто. Для пациентов, жалующихся на боль в бедре, необходимо также провести комплексную дифференциальную диагностику, т.к. часто она может указывать на заболевания позвоночника и таза, но при этом не иметь связи с ТБС. Хирург должен руководить процессом диагностики и её организации.
Про обследование пациентов с проблемой тазобедренного сустава читайте здесь.
Консультация с хирургом должна включать следующие элементы:
- Наблюдение.
- Опрос пациента:
- Жалобы на боль, деформацию, скованность и/или хромоту.
- Ранее перенесённые заболевания, связанные с болью в бедре (врождённые или детские болезни, полученные в прошлом травмы).
- Физический осмотр:
- В положении стоя.
- Тест Тренделенбурга.
- В процессе ходьбы.
- Лёжа на спине (включая измерение длины ног).
- Объективное наблюдение (осанка, деформации, атрофия мышц).
- Оценка амплитуды движений.
Специальные методы исследования
- Рентгенологическое исследование. Данный метод используется в первую очередь, и в большинстве случаев необходимо только рентгенологическое исследование, поскольку именно оно позволяет поставить большое количество диагнозов при создавшейся потребности в замене ТБС. Его результаты определят необходимость проведения дальнейших исследований.
- Прочие методы: компьютерная томография, магнитно-резонансная томография.
Хирургическое лечение
Хирургические подходы
- Передний доступ (Smith-Petersen).
- Передненаружный доступ (Watson-Jones).
- Прямой боковой доступ (Hardinge/Transgluteal).
- Латеральный транстрохантерный доступ.
- Латеральный доступ.
- Заднебоковой доступ.
- Задний доступ (Moore/Southern).
- Минимально инвазивные доступы (например, прямой передний доступ).
Описано большое число хирургических доступов при замене ТБС, однако мы остановимся на переднем, латеральном и заднем доступах. Эти варианты позволяют определить объём повреждения мягких тканей и основные меры предосторожности, необходимые при выполнении тотального эндопротезирования ТБС. Задний доступ наиболее популярен при проведении артропластики ТБС. Этот метод предоставляет хороший обзор бедренной кости и вертлужной впадины, а также позволяет избежать повреждений отводящих бедро мышечных групп. Передний доступ менее инвазивен и наносит меньше урона мышцам, капсулам, связкам и нервам. Исследования демонстрируют также более быструю реабилитацию и более полное восстановление функциональности. Ввиду меньшего риска вывиха в сравнении с задним доступом раннюю мобилизацию и упражнения с переносом веса на стопу надлежащей нагрузки можно проводить уже в первые дни после операции. Использование минимально инвазивной хирургии набирает популярность по всему миру ввиду высокой скорости восстановления организма и значительно меньших осложнений. Тем не менее, долгосрочные последовательные и сравнительные исследования всё ещё необходимы в этой области.
Протезы тазобедренного сустава
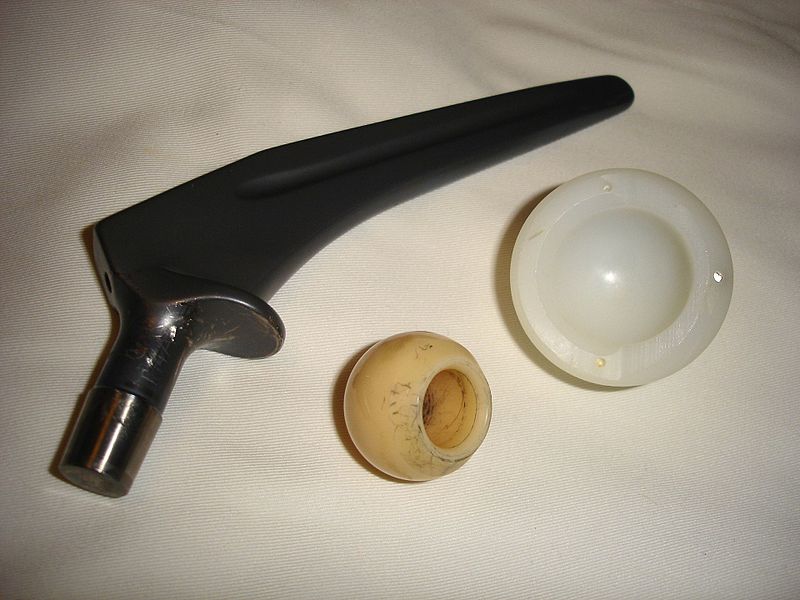
Суставные протезы, используемые хирургами, выполнены в концептах «металл на полиэтилене (ПЭ)», «керамика на ПЭ», «металл на металле» и «керамика на керамике». Важными характеристиками протезов выступают коэффициент трения, долговечность, устойчивость к вывихам и степень фиксации в костной ткани. В некоторых случаях возможно развитие остеонекроза ввиду эрозии компонентов протеза, вызванной их трением друг о друга. Последние исследования демонстрируют, что ПЭ, содержащий витамин Е, изнашивается на 95 % меньше, чем прочие материалы, применяемые для изготовления искусственной чашки вертлужной впадины.
Осложнения
От 2 до 10 процентов пациентов обнаруживают развитие осложнений в ходе и после проведения полной замены ТБС. Следующие случаи наиболее часто описываются в литературе и наблюдаются в клинической практике:
- Вывих: Передний доступ снижает риск вывиха в сравнении с прямым задним доступом.
- Недостаточность отводящих мышц: Чаще всего после прямого латерального доступа.
- Интраоперационные переломы.
- Повреждения нервов (зависят от доступа).
- Прямой латеральный доступ – верхний ягодичный и бедренный нервы.
- Прямой передний доступ – кожный нерв бедра.
- Задний доступ – седалищный нерв.
- Раневая инфекция и/или сепсис.
- Тромбоз глубоких вен или лёгочная эмболия.
- Металлоз. Это осложнение возникает при коррозии металла и распространении его частиц. Оно приводит к большому местному высвобождению цитокинов с последующим воспалением. Систематическое воздействие металлоза может привести ко многим негативным последствиям. Единственное возможное лечение – повторное протезирование.
- Ателектаз.
- Инфекция нижних дыхательных путей.
- Относительное изменение длины ног.
- Потеря фиксации протеза и износ имплантата.
Физическая терапия
Меры предосторожности и противопоказания
Пациенты подвержены риску вывиха бедра после замены ТБС, если стабилизаторы сустава (капсулы, связки и мышцы) были травмированы или ввиду различных размеров протеза и костей. Меньший размер искусственной головки бедра в сравнении с головкой бедра человека способствует более лёгкой дислокации первой до полного восстановления стабилизирующих тканей и их адаптации к меньшим габаритам головки. Это восстановление обычно занимает 6 недель.
Задний доступ
- Запрет на следующие движения бедром на оперируемой стороне:
- Сгибание больше 90 градусов.
- Внутреннее вращение за пределы нейтрального положения.
- Приведение бедра за пределы средней линии.
- Ограничения по нагрузке на ногу по указанию хирурга (постепенный переход к полным нагрузкам на ногу в течение 6 недель после операции).
Передний доступ
Замена ТБС при данном подходе протекает более гладко. Никаких конкретных пределов запрещённых движений для данного подхода нет, поскольку они определяются по большей части предпочтениями хирурга.
Пациентам рекомендуется избегать а) чрезмерных амплитуд и б) комбинаций следующих движений бедром на оперируемой стороне:
- Экстензия.
- Отведение.
- Наружная ротация.
Ограничения по нагрузке на ногу по указанию хирурга (обычно менее строгие, чем при заднем доступе; пациенты могут/имеют разрешение передвигаться самостоятельно значительно раньше).
Предоперационная подготовка
Предписание предоперационных физических упражнений после назначения протезирования может играть важную роль в улучшении состояния пациента до операции, т.к. ожидание её проведения может затянуться на многие месяцы и повлечь за собой дальнейшее ухудшение здоровья. Доказательства уровня 2B свидетельствуют о том, что физическая и образовательная терапия может оказаться эффективной в случае остеоартрита последней стадии. Исследование шестинедельной образовательной и тренировочной программы сообщает о значительных стойких успехах в устранении боли и дисфункции у пациентов, находящихся в очереди на операцию по суставной артропластике. Дальнейшие положительные результаты включают в себя также прогресс в функциональном, образовательном и психосоциальном аспектах.
Читайте также статью: Физическая активность до и после операции.
Оценка состояния здоровья и курс лечения в предоперационный период очень полезны в планировании послеоперационного ухода, следующего за полной заменой ТБС. Выгода от использования этих мер заключается в снижении длительности пребывания в стационаре, снижении уровня беспокойства пациента и росте его уверенности в себе, заблаговременном установлении доверительных отношений между физиотерапевтом и пациентом. Последующие успехи представляют собой улучшение физического и морального самочувствия. Предложенные меры также позволяют разработать индивидуальную программу реабилитации, выполняемую в послеоперационный период с учётом всех результатов предварительного осмотра. Главными факторами, определяющими организацию терапии, выступают хирургический подход и общее состояние пациента. При разработке реабилитационной программы обязательно учитывается, хочет ли пациент заняться лечебной физкультурой или желает восстановиться перед рекреационной деятельностью.
Исследования сообщают, что комбинация словесного объяснения и письменных брошюр являет собой лучший метод медицинского просвещения. Очень значимо инкорпорировать его в организацию предоперационной физиотерапии до проведения операции по эндопротезированию ТБС. Предоперационное ознакомление с предосторожностями позволит предупредить многие нежелательные осложнения в постоперационный период.
Элементы предоперационного осмотра
- Опрос пациента о ранее имевшихся заболеваниях.
- Объём движений.
- Мышечная сила.
- Мышечное кровообращение.
- Мобильность и функциональность.
Элементы предоперационной терапии
- Просвещение и рекомендации:
- Использование информационного буклета пациента.
- Осведомление о мерах предосторожности и противопоказаниях.
- Совместное планирование процесса реабилитации.
- Определение целей и ожиданий пациента.
- Функциональная адаптация и адаптация к повседневной деятельности.
- Ознакомление с принципами безопасности.
- Подталкивание пациента к отказу от курения (если пациент курит).
- Планирование выписки.
- Обучение пациента:
- упражнениям в постели;
- перемещению в кровать и обратно.
- Переобучение ходьбе с применением вспомогательных средств передвижения (костыли, ходунки, роляторы).
- Тренировка ходьбы по лестнице.
Послеоперационная реабилитация
Цель послеоперационной реабилитации состоит в восстановлении функций организма (например, возвращении способности двигаться), а также в его укреплении и увеличении объёма движений. Реабилитацию на первых стадиях проводят со значительным вкладом помощи со стороны, но цель её состоит в возвращении как можно большей функциональности до выписки пациента. Следствием фоновых предоперационных патологий может быть обнаружение у пациентов атрофии мышц и потери силы, что особенно характерно для средней ягодичной и четырёхглавой мышц. В результате потери физической силы пожилые люди частично теряют свою независимость. Несмотря на то, что операция решает проблемы с ТБС, любая мышечная слабость, присутствовавшая до хирургического вмешательства, имеет место и после его проведения, обуславливая необходимость послеоперационной реабилитации. Исследования сообщают, что постоперативная слабость мышц, отводящих бедро, создаёт большой риск потери стабильности сустава и надёжности фиксации протеза. Ранняя послеоперационная реабилитация после полной замены ТБС направлена на восстановление подвижности, силы, гибкости и борьбу с болью. Обнаружено, что пациенты могут достичь в этом высоких результатов посредством прохождения программы целенаправленного укрепления мышц, назначаемой после замены ТБС. Также было установлено, что идеомоторная тренировка выступает полезным вспомогательным терапевтическим инструментом, так как, будучи назначенной вместе со стандартной физической терапией, она способствует одновременно специфической и общей адаптации пациента.
На данный момент нет конкретного общепринятого протокола по ведению пациентов после замены ТБС, поскольку отдельные элементы процесса реабилитации могут изменяться по усмотрению хирурга. Например, некоторые протоколы ускоренной реабилитации предполагают совершение первых послеоперационных попыток движения спустя 6 часов после завершения процедуры. Другие программы позволяют пациенту передвигаться только спустя 1 или 2 дня после операции. Отмечено, что программы интенсивной реабилитации и ранней мобилизации придают пациентам большую уверенность в ходе постоперативного возвращения подвижности и каждодневной физической активности, равно как и чувство удовлетворённости ранней выпиской из медучреждения.
Доказательства эффективности
- Физиотерапия способствует возвращению мышечной силы и прежней скорости ходьбы после полной замены ТБС и помогает предотвратить такие осложнения, как подвывихи и тромбоэмболию. В дополнение к этому физиотерапия увеличивает подвижность пациента и знакомит с физическими упражнениями и мерами предосторожности, необходимыми в период госпитализации и после выписки (уровень доказательств 1А).
- Физиотерапия максимально восстанавливает функциональность пациента, что с большой вероятностью позволит выписать его из клиники раньше и снизит общую стоимость больничного ухода (уровень доказательств 2С).
- Физиотерапия избавляет от болевых ощущений, способствует реабилитации и реинтеграции в повседневную деятельность. Она также повышает качество жизни пациента в период реинтеграции в социальную среду (уровень доказательств 1B).
- Доказательства уровня 1B свидетельствуют об отсутствии влияния упражнений в постели, назначаемых после замены ТБС, на качество жизни, однако они помогают при отёках, восстанавливают сердечную функциональность и объём движений, а также мышечную силу (уровень доказательств 4). Кроме того, они позволяют провести оценку физического и психологического состояния пациента сразу после проведения операции.
- Ранние нагрузки на ногу и физическая активность полезны костной ткани, поскольку они улучшают фиксацию протеза и снижают вероятность его расшатывания. Степень физической активности определяется индивидуально, поэтому для лучшей адаптации пациента под физические нагрузки требуется трезвая клиническая оценка. Определённые движения, характерные для специфических видов спорта, создают больший риск травмы для нетренированных людей, поэтому вводить их в реабилитационный процесс нужно позже под надзором физиотерапевта или специалиста по биомеханике.
Ниже предложен постоперативный протокол в отсутствии осложнений. Необходим учёт профессионального мнения хирурга, равно как и других факторов, которые могут идти вразрез с протоколом. Для создания индивидуального фокуса на конкретного пациента протокол необходимо подвергнуть определённой адаптации.
1-й день после операции
- Обучение и рекомендации.
- Ознакомление с методами расслабления мышц.
- Пересмотр мер предосторожности и противопоказаний (при условии, что у пациента был предоперационный сеанс с физиотерапевтом, в противном случае будет проведено полное ознакомление, как указано в предоперационном разделе).
- Упражнения в постели:
- Вращательные упражнения.
- Упражнения для верхних конечностей с целью стимуляции сердечной деятельности.
- Упражнения для здоровой ноги: требуется уделить внимание амплитуды движений с целью сохранения контролируемой мобилизации прооперированной ноги.
- Изометрическое напряжение четырёхглавой (с переходом к медиальной широкой мышце бедра) и ягодичной мышц.
- Частично самостоятельные (с переходом к полностью самостоятельным) скольжения стопами с разгибанием и сгибанием ног, отведение/приведение бедра.
- Мобилизация в кровати посредством одностороннего моста на здоровой стороне.
- Присаживание на край кровати.
- Переход из положения «сидя» в положение «стоя» с помощью вспомогательных средств передвижения (желательно применять средства с большей степенью поддержки, например, ходунки или ролятор).
- Переобучение ходьбе с помощью вспомогательных средств передвижения (нагрузка на ногу определяется хирургом).
- Сидение в кресле не более 1 часа.
- Позиционирование при перемещении в кровать.
2-й день после операции
- Упражнения в постели, описанные выше, с увеличением числа повторений и большей самостоятельностью.
- Увеличение дистанции передвижения с применением вспомогательных средств или без них.
- Упражнения на сохранение равновесия, если необходимо.
- Сидение в кресле.
3-й день после операции
- Упражнения в постели, описанные выше, с увеличением числа повторений и большей самостоятельностью.
- Увеличение дистанции передвижения с применением вспомогательных средств или без них.
- Ходьба по лестнице (как минимум трижды в день).
- Пересмотр мер предосторожности, противопоказаний и функциональной адаптации.
- Назначение пациенту шестинедельной программы укрепляющих физических упражнений; они могут включать в себя занятия на велотренажёре, если пациент соблюдает меры предосторожности (особенно после применения заднего хирургического доступа).
- Выписка из стационара.
Протокол ускоренной реабилитации
- Комбинация действий второго и третьего дней для выписки пациента на второй день после операции.
- Только для некоторых пациентов.
6 недель после операции
- Пациенты обычно находятся под наблюдением хирурга-ортопеда.
- Хирург определяет, может ли пациент:
- совершать полный объём движений бедром;
- давать полную нагрузку на ногу без вспомогательных средств;
- водить автомобиль.
После 6-ти недель
- Возвращение изначального объёма движений, стабилизации и проприорецепции.
- Восстановление выносливости.
- Восстановление гибкости.
- Возвращение чувства равновесия.
- Восстановление скорости, точности движений, координации.
- Проведение функциональных упражнений.
Оценка результатов
- Шкала Харриса.
- Оксфордская шкала (OHS).
- Шестиминутное тестирование ходьбы.
- Временной тест «Встань и иди».
- Остеоартритный индекс университетов Западного Онтарио и МакМастера (WOMAC).
- Опросник оценки качества жизни пациента SF-36.
- Опросник FABQ.
- Шкала оценки заболеваний ТБС и остеоартрита (HOOS).
- Международная шкала оценки функции ТБС.
- Шкала Ибадана для оценки остеоартрита ТБС и коленного сустава.
Заключение
Надлежащее предоперационное исследование и ранняя послеоперационная реабилитация чрезвычайно важны для успешного исхода операции полного эндопротезирования тазобедренного сустава.
