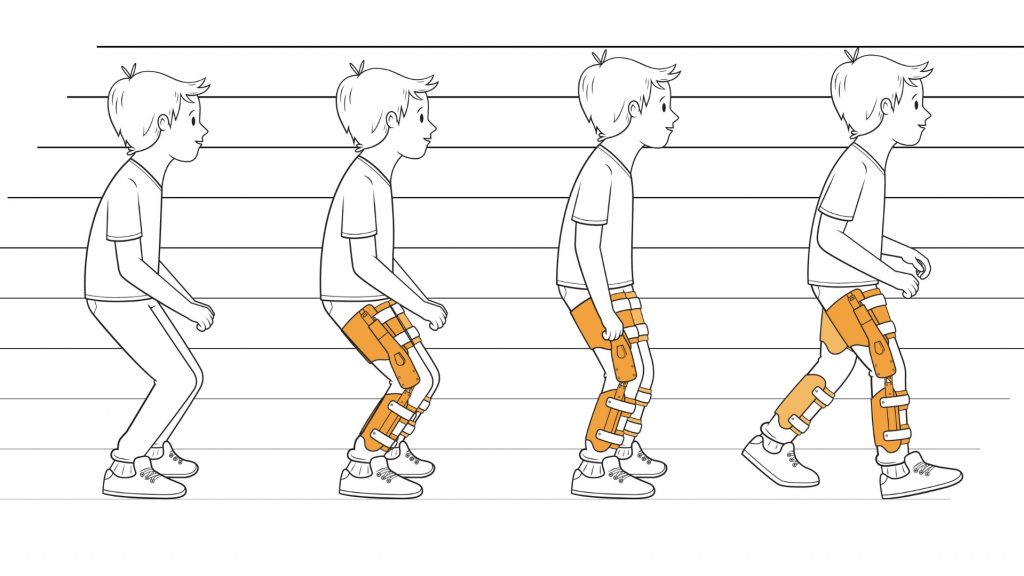
Разнообразие нарушений походки, наблюдаемых у детей с церебральным параличом, привело к неоднократным усилиям по разработке достоверной и надежной системы классификации нарушений ходьбы для оказания помощи в диагностическом процессе, принятии клинических решений и коммуникации врачей, представляющих интересы ребенка.
Классификация нарушений походки выделяет паттерны ходьбы в группы, которые могут быть идентифицированы и дифференцированы друг от друга на основе набора определенных переменных. Спастическая форма составляет приблизительно 80% всех случаев детского церебрального паралича, и из этих пациентов около 70% детей так или иначе способны ходить. Таким образом, большинство исследований по классификации ходьбы было сосредоточено на детях, страдающих преимущественно спастической формой церебрального паралича.
Winters, Gage и Hicks впервые описали систему классификации нарушений ходьбы у детей со спастической гемиплегией. Они выделили четыре однородные группы нарушений, которые наблюдаются в сагиттальной плоскости, а также описали основные мышцы, которые ответственны за наблюдаемые нарушения.
Rodda и Graham продолжили работу над этой темой, разделив II группу на 2 подгруппы, и предложили для каждой группы конструкцию отреза для голеностопного сустава. В IV группе Rodda и Graham представили описание деформации во фронтальной плоскости.
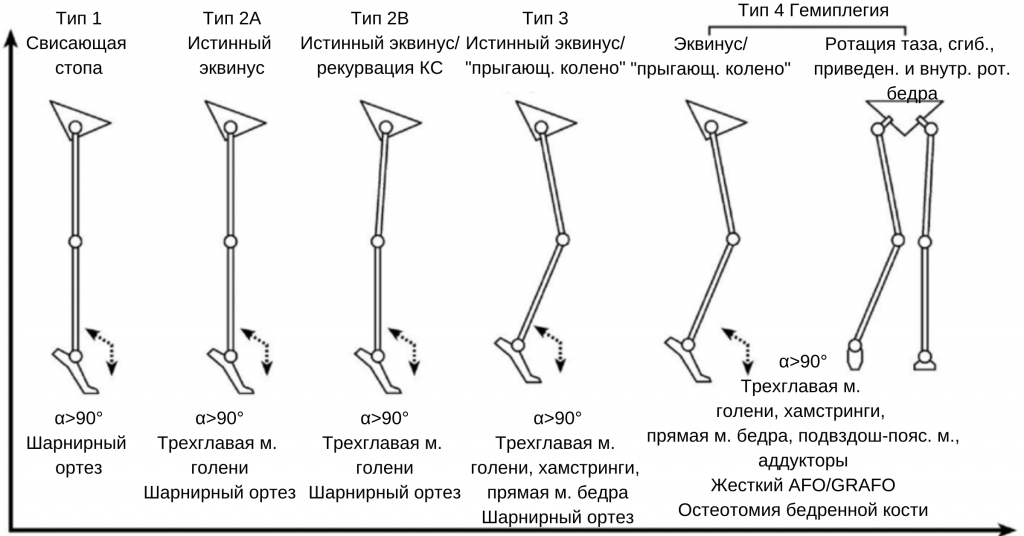
В дальнейшем Rodda и Graham разработали и описали систему классификации нарушений ходьбы, которая включала двустороннюю спастичность нижних конечностей. Они выделили четыре подгруппы двусторонней спастичности нижних конечностей, наблюдаемой в сагиттальной плоскости. Снова были описаны основные пораженные мышечные группы, и предложены варианты ортезов для каждой клинической ситуации.
Исследования Winters, Gage и Hicks, а также Rodda и Graham помогли первоначальному осмыслению проблемы нарушений ходьбы у детей с ДЦП. Однако, их клиническая значимость, а также возможность использования в качестве основы для ортезирования ограничена. Dobson и соавт. обнаружили низкий уровень валидности и надежности систем классификации походки, разработанных Rodda и Graham, как для гемиплегии, так и для двусторонней спастичности нижних конечностей. Обе системы классификации опираются исключительно на выявление нарушений походки в сагиттальной плоскости и не в полной мере учитывают диапазон и величину отклонений в ходьбе у детей с церебральным параличом.
Эффективность ходьбы зависит от правильного позиционирования нижних конечностей во всех трех плоскостях — сагиттальной, фронтальной и горизонтальной. В обеих системах классификации, описанных Rodda и Graham, идентифицированы пораженные мышцы, в том числе и те мышцы, которые работают во фронтальной и горизонтальной плоскостях.
Друзья, совсем скоро в Москве состоится семинар «Ходьба у детей с ДЦП: методы физической реабилитации». Узнать подробнее…
Мышечная слабость и спастичность приводят к патологическим вращательным деформациям в нижних конечностях, что также наблюдаются во фронтальной и горизонтальной плоскостях. Поэтому, по-настоящему эффективное ортопедическое вмешательство должно обеспечивать трехплоскостной контроль стопы и голеностопного сустава, обеспечивая при этом трехплоскостную поддержку пораженных мышц. Если трехплоскостной контроль и поддержка не обеспечиваются, то эффективность ортезирования является сомнительной, потому что ортез будет только ограничивать возможности ребенка. Таким образом, эти системы классификации ходьбы и предлагаемые ортопедические рекомендации имеют ограниченное клиническое применение.
Паттерны ходьбы
Существует несколько патологических паттернов ходьбы у детей с церебральным параличом. Мы рассмотрим две большие группы:
- спастическую гемиплегию/унилатеральный церебральный паралич;
- билатеральный спастический церебральный паралич.
Затем разберем различные типы нарушений, которые встречаются в каждой из групп.
Спастическая гемиплегия/Унилатеральный церебральный паралич
Наиболее широко распространенной классификацией нарушений ходьбы при спастической гемиплегии является классификация, предложенная Winters и соавт. в 1987 году. В рамках спастической гемиплегии они выделили четыре типа нарушений, что основано на кинематике в сагиттальной плоскости.
- Тип 1: слабые дорсифлексоры стопы (свисающая стопа).
- Тип 2: тип 1 + контрактура треглавой мышцы голени.
- Тип 3: тип 2 + спастичность хамстрингов и/или прямой мышцы бедра.
- Тип 4: тип 3 + спастичность флексоров и аддукторов бедра.
Гемиплегия 1-го типа
При гемиплегии 1-го типа наблюдается «свисание стопы», что отчетливо проявляется в фазе переноса цикла ходьбы из-за нарушения селективного контроля дорсифлексоров стопы. Контрактура икроножных мышц отсутствует, поэтому в фазе опоры дорсифлексия стопы относительно нормальная.
Лечение
Единственное, что может понадобиться, так это ортез на голеностопный сустав. Мероприятия по уменьшению спастичности или оперативное лечение не требуются.
Гемиплегия 2-го типа
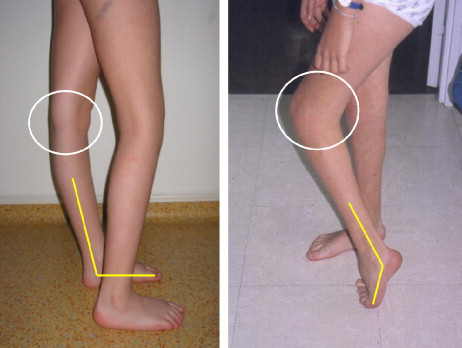
Данный тип нарушения ходьбы встречается наиболее часто. Истинный эквинус наблюдается в фазе опоры. Это обусловлено спастичностью и/или контрактурой трехглавой мышцы голени.
Для гемиплегии 2-го типа можно выделить две подкатегории:
- эквинус + нейтральное колено и разогнутое бедро;
- эквинус + рекурвация колена и разогнутое бедро.
Степень выраженности свисающей стопы зависит тяжести нарушения функции передней большеберцовой мышцы и других мышц, осуществляющих тыльное сгибание стопы во время фазы переноса. Истинный эквинус характеризуется плантарной флексией и наблюдается на протяжении большей части фазы опоры. При выраженной плантарной флексии и экстензии бедра может возникать рекурвация коленного сустава.
Лечение
При легких контрактурах эффективно использование ортезов. Также они показаны при наличии такой проблемы, как свисающая стопа. Выраженная контрактура требует удлинения комбаловидной и икроножных мышц. Гемиплегия 2-го типа с фиксированной контрактурой трехглавой мышцы голени является единственным показанием для изолированного удлинения ахиллова сухожилия.
Читайте также статью: Физическая терапия у детей с ДЦП.
Если коленный сустав является полностью разогнутым или находится в состоянии рекурвации, то наиболее подходящим вариантом ортеза является шарнирный ортез с упором для стопы. Упор необходим при недостаточной силе мышц, осуществляющих тыльное сгибание стопы во время фазы переноса, поскольку он ограничивает плантарную флексию в голеностопном суставе. У детей старшего возраста с прогрессирующей вальгусной деформацией использование ортезов неэффективно, поэтому они нуждаются в оперативном лечении.
Гемиплегия 3-го типа
Гемиплегия 3-го типа характеризуется спастичностью или контрактурой трехглавой мышцы голени, невозможностью осуществления дорсифлексии стопы в фазе переноса и «согнутой» походкой, обусловленной укорочением хамстрингов и квадрицепсов.
Лечение
Эффективно использование жестких или шарнирных ортезов. Выбор должен осуществляться с учетом плантарной флексии и экстензии бедра. На более поздней стадии лечение может включать удлинение мышц/сухожилий с целью устранения контрактуры трехглавой мышцы голени.
Гемиплегия 4-го типа
При гемиплегии 4-го типа наблюдается гораздо более выраженная проксимальная вовлеченность, и картина аналогична той, что наблюдается при спастической диплегии. Однако, поскольку вовлечение является односторонним, будет наблюдаться выраженная асимметрия, включая ретракцию таза. В сагиттальной плоскости мы увидим эквинус, флексию колена и бедра, а также передний наклон таза.
Лечение
Ведение пациентов с гемиплегией 4-го типа аналогично тому, что осуществляют при гемиплегии 2-го и 3-го типов по отношению к дистальным проблемам. Тем не менее, наблюдается высокая частота подвывихов тазобедренного сустава, поэтому важно тщательное рентгенологическое обследование таких пациентов. Приведение и внутренняя ротация бедра обычно требуют удлинения аддукторов и проведения ротационной остеотомии бедренной кости. Невозможность решить проблему приведения и внутренней ротации бедра означает, что любое дистально сфокусированное вмешательство потерпит неудачу и общий результат будет плохим.
Билатеральный спастический церебральный паралич
Торсионные деформации длинных костей и стоп часто встречаются при билатеральном спастическом церебральном параличе. Обычно они сочетается с мышечно-сухожильными контрактурами. Все это называется «болезнью плеча рычага». Наиболее распространенными костными проблемами являются медиальное скручивание бедренной кости, латеральное скручивание большеберцовой кости, нарушения в среднем отделе стопы, отведение и вальгусная деформация стопы. В связи с этим часто проводятся ротационные остеотомии и операции по стабилизации стопы в сочетании с мероприятиями по уменьшению спастичности и устранению контрактур.
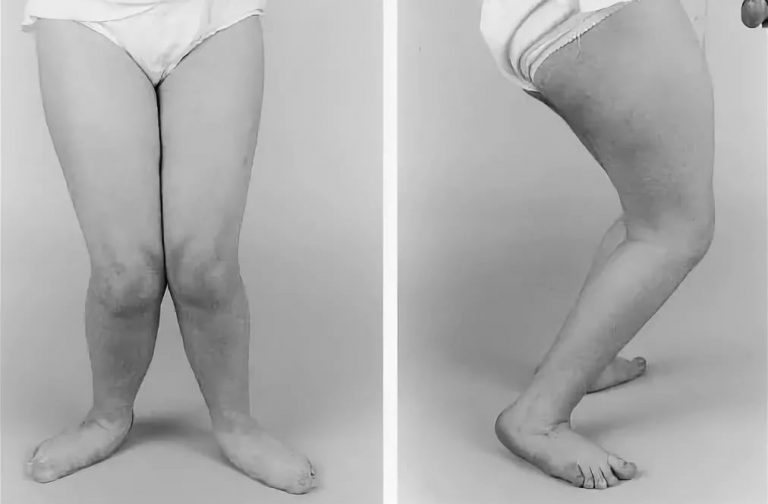
На изображениях представлены особенности «болезни плеча рычага». Из-за латерального скручивания большеберцовой кости и нарушений в среднем отделе стопы возникает стойка (изображение слева) и паттерн ходьбы «носки врозь». На изображении справа представлена «приседающая походка». Когда костный рычаг (стопа) согнут и неправильно направлен, уже ослабленная трехглавая мышца голени не в состоянии контролировать положение голени над стопой, в результате чего возникает такой паттерн ходьбы.
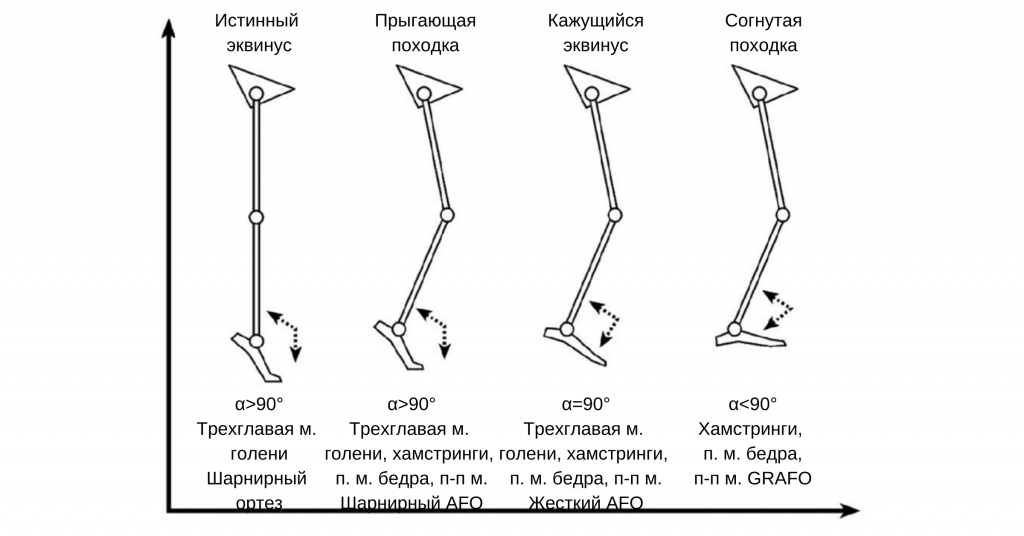
Тип 1. Истинный эквинус
Когда ребенок с двусторонним церебральным параличом начинает ходить, спастичность комбаловидных мышц часто доминирует, что приводит к возникновению «истинно эквинусной походки» со стопой в положении плантарной флексии в фазе опоры, при этом коленные и тазобедренные суставы разогнуты. Пациент может стоять с плоской стопой и рекурвацией коленных суставов. Некоторые дети с билатеральным церебральным параличом остаются с истинным эквинусным паттерном на протяжении всего детства, и, если у них развивается сгибательная контрактура, могут в конечном итоге извлечь выгоду из изолированного удлинения икроножных мышц.
Лечение основано на применении жестких или шарнирных ортезов.
Тип 2. Прыгающая походка
Данный вариант достаточно часто встречается у детей с диплегией, имеющих более проксимальную вовлеченность, со спастичностью хамстрингов и сгибателей бедер, а также спастичностью комбаловидных мышц. Стопа в эквинусе, коленный и тазобедренный суставы в сгибании, имеется передний наклон таза и увеличенный поясничный лордоз. Часто имеется жесткость в коленном суставе из-за повышенной активности прямой мышцы бедра в фазе переноса. У детей младшего возраста эту проблему можно эффективно корректировать с помощью инъекций ботулинического токсина типа А в икроножные мышцы и хамстринги, а также путем подбора ортезов. У детей старшего возраста удлинение икроножных мышц, хамстрингов и подвздошно-поясничных мышц может быть показано наряду с транспозицией сухожилия прямой мышцы бедра.
Тип 3. Кажущийся эквинус
По мере того как ребенок становится старше и тяжелее, происходит ряд изменений, которые могут сделать икроножные мышцы и соотношение плантарная флексия-разгибание колена менее выраженными. Эквинус может постепенно уменьшаться по мере увеличения сгибания бедра и колена. Часто встречается стадия «кажущегося эквинуса», когда ребенок ходит на цыпочках, и выполняя простой анализ ходьбы можно ошибочно сделать заключение, что эквинус является истинным, хотя на самом деле он кажущийся. Оценка кинематики в сагиттальной плоскости может показать, что голеностопный сустав имеет нормальную амплитуду дорсифлексии, но колено и бедро находятся в чрезмерном сгибании на протяжении всей фазы опоры.
Лечение должно быть сфокусировано на проксимальных уровнях, где хамстринги и подвздошно-поясничные мышцы могут выиграть от мероприятий по уменьшению спастичности или мышечно-сухожильного удлинения. Перенаправление вектора реакции опоры кпереди от колена может быть достигнуто посредством жесткого или динамического ортеза.
Ортезирование подразумевает использование динамического, жесткого или шарнирного ортеза с учетом плантарной флексии стопы и экстензии коленного сустава.
Тип 4. Походка на полусогнутых ногах
Походка на полусогнутых ногах — это результат чрезмерной дорсифлексии стопы в сочетании с чрезмерным сгибанием в коленном и тазобедренном суставах. Этот паттерн является закономерным развитием событий у детей с более выраженной диплегией и у большинства детей со спастической квадриплегией. К сожалению, наиболее частой причиной походки на полусогнутых ногах у детей со спастической диплегией является изолированное удлинение ахиллова сухожилия в более раннем возрасте. Если после удлинения ахиллова сухожилия спастичность/контракутра хамстрингов и подвздошно-поясничных мышц не распознается и не контролируется должным образом, то возникает состояние, характеризующееся увеличением сгибания коленей и бедер. В результате возникает энергозатратный паттерн ходьбы, который сопровождается болью в переднем отделе коленного сустава и патологией надколенника в подростковом возрасте.
Ведение пациентов с прыгающей походкой является сложной задачей и требует удлинения хамстрингов и подвздошно-поясничных мышц, использования динамического ортеза и адекватной коррекции таких костных проблем, как медиальная ротация бедренной кости, латеральная ротация большеберцовой кости, а также стабилизации стопы. К тому времени, когда это распознается, мышечно-скелетная патология обычно слишком развита, чтобы реагировать на внутримышечное введение ботулинического токсина типа А.
Ортопедическое лечение: использование динамического ортеза до тех пор, пока соотношение плантарная флексия-экстензия колена не будет четко восстановлено.
Анализ ходьбы у детей с ДЦП
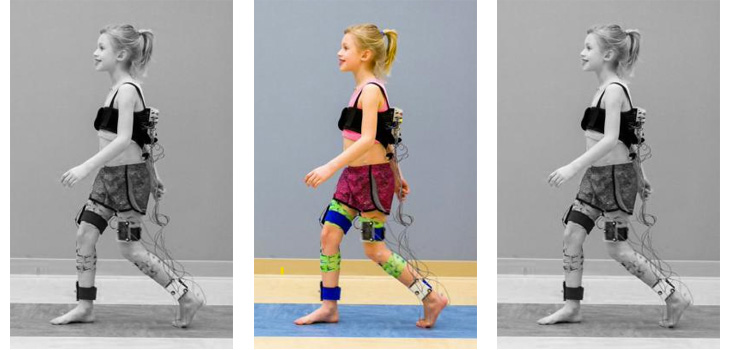
Таким образом, дети с ДЦП имеют различные типы нарушений походки. Ясно, что эффективность лечебных мероприятий будет зависеть от их надлежащей оценки. Этому может способствовать запись ходьбы на видео, но часто наблюдение является единственным способом оценки.
Компьютеризированный анализ ходьбы — это объективный, стандартизированный, воспроизводимый и поддающийся количественной оценке метод анализа ходьбы. Хотя было показано, что анализ ходьбы влияет на процесс принятия решений, существует мало доказательств того, что решения, основанные на этой методике, приводят к лучшим результатам.
Компьютеризированный анализ ходьбы полезен в качестве исследовательского и образовательного инструмента. Конечно, это дополнительная помощь в ходе клинического обоснования. Однако, для этого требуется дорогостоящее высокотехнологичное оборудование и обученный персонал. Поэтому, для большинства клиник компьютеризированный анализ будет лишь факультативом, а не частью рутинного клинического обследования.
Отрезирование при ДЦП
Эволюция ортезов при ДЦП: от металла и кожи до пластика и карбона, с лучшим пониманием биомеханики; от KAFO (коленный сустав+голеностопный сустав+стопа) до AFO (голеностопный сустав+стопа) с контролем голеностопа.
От ортопедической обуви, KAFO и суппортов в основном отказались. Они громоздки, имеют очень ограниченные механические преимущества, их очень трудно надевать и снимать, и во многих случаях они скрывают деформацию, а не исправляют ее.
Дети с ДЦП склонны к развитию деформации конечностей и позвоночника из-за несбалансированных сил, создаваемых спастичными и слабыми мышцами, и действия силы тяжести. Кроме того, мышцы могут испытывать трудности с удлинением пропорционально росту скелета, что может привести к потере амплитуды движений в суставах.
Ортезы могут использоваться для изменения постуры с целью предотвращения деформаций, а также могут облегчить некоторые виды деятельности. Однако, ортезы могут также затруднять такие действия, как ползание, пользование туалетом и одевание. Поэтому необходима тщательная оценка преимуществ ортопедического лечения по сравнению с любыми недостатками ортопедического аппарата.
Терминология в ортезировании
Существует множество названий для ортезов. Наиболее распространенная и простая система обозначений описывает части тела в пределах действия ортеза. Таким образом, AFO (ankle and foot orthoses) — это ортез на голеностопный сустав и стопу, а KAFO (knee ankle foot orthoses) дополнительно к голеностопному суставу и стопе включают в себя коленный сустав. WHO (wrist hand orthoses) — это ортез на лучезапястный сустав, а EO (elbow orthoses) — на локтевой сустав.
Также название ортеза может включать имена людей, указание мест, где ортез был разработан, или коммерческое название, с добавлением таких терминов, как «жесткий» или «динамичный». Например, в жестких AFO не предусмотрено никаких движений, а в шарнирных можно регулировать амплитуду движений.
Ортезирование нижних конечностей

Одной из проблем, наблюдаемых у детей с ДЦП, является эквинус или подошвенное сгибание стопы и голеностопного сустава, обусловленное спастичностью или напряженностью икроножных мышц. Это также приводит к изменениям структуры голеностопного сустава и стопы, вызывая такие явления как вальгус (наклон стопы кнутри) или варус (наклон стопы кнаружи). Для предотвращения этих явлений может использоваться AFO.
Имеющиеся рекомендации:
- Исследования показывают, что растяжение икроножных мышц в течение 6 часов необходимо, чтобы предотвратить их укорочение.
- Таким образом, ручная растяжка не приведет к существенным результатам.
- Если целью лечения является улучшение функционирования, то ортез обязательно нужно носить во время повседневной активности.
- Некоторые специалисты рекомендуют ночное ношение ортезов, когда поддержание амплитуды движений является основной целью, но это не должно снижать качество сна!
- Распространенной практикой является ношение ортеза школьниками во время пребывания в школе, но не дома.
Использование AFO для предотвращения подошвенного сгибания улучшает стабильность в положении стоя и при ходьбе, положение стопы и клиренс во время фазы переноса в цикле ходьбы, что позволяет снизить расход энергии, увеличить длину шага и скорость ходьбы. Для детей, которые не ходят, поддержание правильного положения обеспечит более комфортную постуру при сидении.
Читайте также про позиционирование детей с ДЦП.
Использование шарнирных AFO обеспечивает частичную подвижность, что облегчает подъем по лестнице и передвижения по наклонной плоскости. Недостатком может быть то, что ребенок может чрезмерно сгибать бедра и колени и передвигаться на полусогнутых ногах. Таким образом, когда AFO должен обеспечивать разгибание колена при стоянии и ходьбе, то он должен быть жестким. Нет никаких доказательств в поддержку какого-либо эффекта снижения мышечного тонуса от ортезов, которые имеют специально сконструированные опоры для стоп.
Некоторые дети ходят, ориентируя свои стопы вовнутрь, а другие — наружу. Часто это обусловлено постурой стопы в комбинации с ротационными деформациями длинных костей бедра и голени. Использование HKAFO (ортез для тазобедренного, коленного, голеностопного сустава и стопы) может обеспечить некоторый контроль над ротацией нижней конечности, но это может затруднить ходьбу. Ротация таза является частью общей неврологической проблемы и не может быть скорректирована только лишь посредством ортопедического лечения.
Ортез AFO
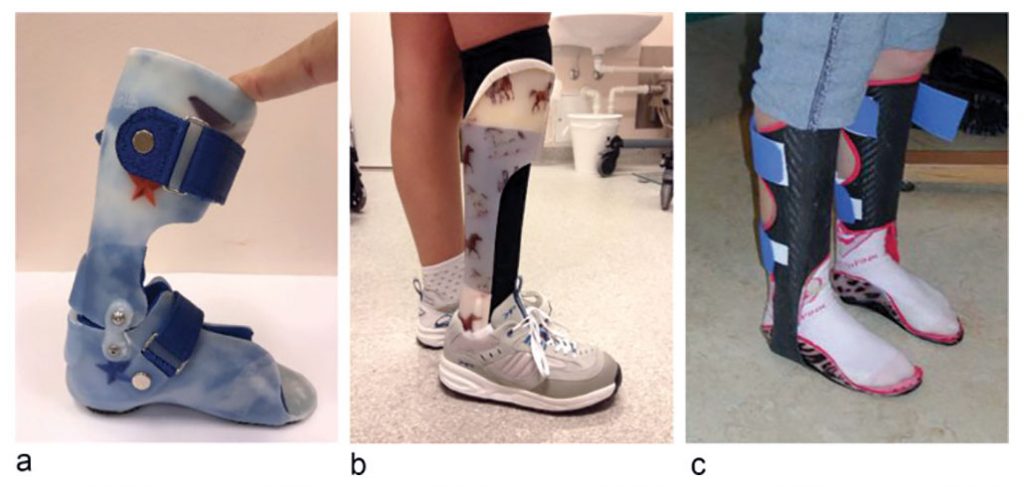
- Жесткие ортезы AFO блокируют движение голеностопного сустава во всех плоскостях. Они используются при различных неврологических состояниях с целью предотвращения деформации или обеспечения жесткой поддержки.
- Гибкие AFO используются, когда цель состоит в том, чтобы облегчить движение стопы и голеностопного сустава в одной плоскости, ограничивая его подвижность в других плоскостях. Очень распространенным примером является ортез, используемый при свисающей стопе с целью улучшения дорсифлексии стопы.
- Шарнирные AFO предназначены для ограничения амплитуды движений в одной плоскости, т.е. они допускают подошвенное или тыльное сгибание стопы в определенных пределах, но ограничивают инверсию или эверсию стопы. Часто они используются в ситуациях, когда есть варусная или вальгусная нестабильность, но где было бы нецелесообразно полностью блокировать дорсифлексию или плантарную флексию. Основная цель может заключаться в том, чтобы блокировать движение в определенной точке. NB: они могут быть эффективны только тогда, когда пациент имеет необходимый диапазон движения.
Ортезирование верхних конечностей
Показания к использованию ортезов для плечевого и локтевого суставов немногочисленны. Нет убедительных доказательств того, что ортезирование лучезапястного сустава предотвращает или исправляет деформации и улучшают манипулятивную функцию с течением времени. Обычно ортезы используются для растяжения спастических или тугих мышц в сочетании с инъекциями ботулинического токсина типа А. Примером функционального ортеза является шина Mckey, которая позволяет лучше схватывать и функционировать. Этот тип ортеза можно использовать при повседневной деятельности. Если ортез необходим только для растяжения запястья, пальцев и большого пальца, его следует носить только во время отдыха.
Лечение
Ниже приведены некоторые наиболее распространенные методы лечения и возможные преимущества каждого из них.
- Физическая терапия: хорошо для всех, чтобы улучшить функцию.
- Пероральные препараты (например, баклофен): неясные преимущества, возможны побочные эффекты.
- Инъекции ботокса: уменьшают спастичность (потому что вызывает временную слабость), но характеризуются кратковременным эффектом (несколько месяцев), в связи с чем введение препарата приходится регулярно повторять.
- Ортопедическая хирургия: высвобождение мышц и сухожилий для улучшения подвижности и улучшения сидения и ходьбы. Это лучший выбор в отношении фиксированных деформаций. Однако, есть и свои особенности — риск чрезмерного ослабления или удлинения мышц, необходимость повторения операций и некоторые другие. Чрескожное высвобождение мышц/сухожилий имеет меньше рисков (например, чрезмерное удлинение или ослабление мышц). Однако, это требует тщательной оценки и часто сочетается с селективной дорсальной ризотомией.
- Баклофеновая помпа: насос помещается в брюшную полость и баклофен автоматически подается в мышцы. Это может значительно снизить спастичность, но есть некоторые особенности — проблемы при работе насоса, необходимость периодической замены, возвращение спастичности при поломке/извлечении помпы.
- Селективная дорсальная ризотомия (СДР: нейрохирургическая операция по снижению спастичности. Данный вариант подходит не всем. Оптимальный возраст для проведения операции составляет 2-5 лет. Спастичность снижается, особенно у детей с гемиплегией и диплегией. Однако, при квадриплегии результатов может и не быть.
Таким образом, функциональные движения можно улучшить (ползание, сидение, ходьба), но это зависит от возраста, силы мышц и степени спастичности. Часто это помогает предотвратить будущие операции, потому что будет развиваться меньше деформаций, особенно у детей, которые самостоятельно ходят после СДР.
Заключение
Не существует идеальной операции, ортеза или лечения для улучшения ходьбы и мобильности. AFO не предотвращают деформации и контрактуры, но могут сделать ходьбу более комфортной и стабильной. Операции могут быть необходимы для улучшения функционирования (например, стояния или ходьбы) или облегчения родителям ухода за ребенком (например, если есть контрактура приводящих мышц ног). Прежде чем принимать решения об операции, лечении и применении ортеза, необходимо провести тщательную оценку. Данных по эффективности операций и использовании AFO недостаточно.
